Введение
Болезнь Альцгеймера (БА) — гетерогенное нейродегенеративное заболевание, основу которого составляет внеклеточное отложение β-амилоида в виде бляшек (сенильные бляшки), а также необратимое перерождение нейронов в функционально неактивные тельца с содержанием агрегированного гиперфосфорилированного τ-белка в виде фибрилл [1].
Болезнь Альцгеймера дебютирует чаще всего после 65 лет (95% случаев), реже — до 65 лет (5% случаев). Известно, что 1–2% случаев БА обусловлены наследственными факторами, болезнь наследуется аутосомно-доминантно, проявляется в очень раннем возрасте и имеет крайне неблагоприятное течение [1].
Раньше ведущим звеном в патогенезе БА считался амилоидный каскад — комплекс реакций, в результате которых избыточно синтезировался нейротоксичный β-амилоид. Однако в последнее десятилетие многие данные свидетельствуют о недостаточном уровне доказательности гипотезы амилоидного каскада в патогенезе БА [2]. Группой ученых экспериментально доказано, что терапия таргетными препаратами не тормозит сборку β-амилоида, из чего следует, что в патогенезе БА могут играть роль и другие факторы [3].
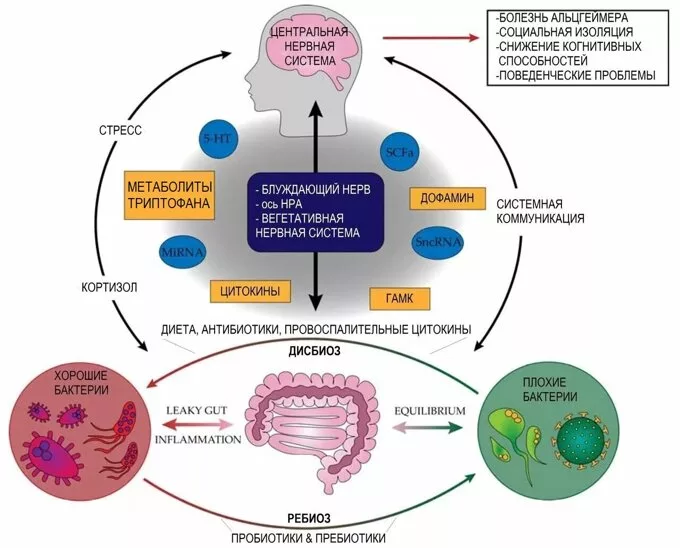
Ряд авторов полагают, что возрастные (у людей старше 70 лет) качественные и количественные изменения микрофлоры кишечника способствуют формированию системного воспалительного ответа, который обусловливает развитие многих заболеваний, включая БА [3, 4]. В работе В.А. Зуева [5] обобщенно представлена роль inflamm-aging (воспаление-старение) — слабовыраженного хронического воспаления иммунного генеза, не связанного с инфекционным процессом, обусловленного повышением содержания воспалительных цитокинов и играющего свою роль в патогенезе БА (рис. 1).
![Рис. 1. Схема развития слабой хронической воспалительной реакции при ускоренном старении иммунной системы в сочетании с окислительным стрессом, вызываемым дисфункцией митохондрий [5] Рис. 1. Схема развития слабой хронической воспалительной реакции при ускоренном старении иммунной системы в сочетании с окислительным стрессом, вызываемым дисфункцией митохондрий [5]](https://www.rmj.ru/upload/medialibrary/38d/93-1.png)
Роль кишечной микробиоты
Микробиота различных отделов ЖКТ отличается качественным и количественным разнообразием: желудок содержит около 101 микробных клеток на 1 г содержимого, двенадцатиперстная кишка — 103 клеток, тощая кишка — 104 клеток, подвздошная — 107 клеток, ободочная кишка содержит 1012 микробных клеток на 1 г содержимого [6]. Количество бактерий увеличивается от проксимального отдела ЖКТ к дистальному. Примечательно, что толстая кишка содержит 70% всех микроорганизмов экосистемы человека. В ней преобладают облигатные анаэробы, их содержание в этом отделе пищеварительного тракта превышает количество аэробов в 1000 раз [7, 8].
На основании молекулярного анализа, выполненного методом секвенирования 16SрРНК, выявили, что у взрослых микрофлора толстой кишки представлена 4 известными типами бактерий, включающих следующих представителей родов [6, 9]:
Firmicutes: Bacillus, Acetobacter, Clostridium, Ruminococcusa, Lachnospiraceae, Roseburia, Faecalibacterium, Eubacterium, Lactobacillus, Enterococcus, Heliobacterium, Heliospirillum, Leuconostoc, Mycoplasma, Spiroplasma, Sporomusa, Staphylococcus, Streptococcus;
Bacteroidetes: Bacteroides, Prevotella, Parabacteroides, Alistipes, Porphyromonas, Chlorobium, Flavobacterium, Chlamidia, Prosthecobacter, Verrucomicrobium;
Actinobacteria: Bifidobacterium, Corynebacterium, Propionibacterium, Arthrobacter, Micrococcus, Francia, Mycobacterium;
Proteobacteria: Enterobacteriaceae, Shigella, Salmonella, Escherichia, Desulfovibri, Klebsiella, Moraxella.
Функции микробиоты кишечника заключаются в синтезе симбиотическими бактериями ферментов, участвующих в метаболизме белков, углеводов, липидов, нуклеиновых кислот, синтезе витаминов, короткоцепочечных жирных кислот, антимикробных веществ, гормонов, аминокислот, а также в иммуномодуляции, детоксикации, усилении активности пищеварительных ферментов и эвакуации содержимого ЖКТ [10]. Нарушение физиологической микробиоты кишечника может оказывать негативное действие на общее состояние макроорганизма, ее патогенный потенциал заключается в стимуляции образования медиаторов воспаления, сенсибилизации с различными аллергическими проявлениями, формировании патогенных клонов путем конъюгации, трансдукции, трансформации, колонизации слизистой оболочки кишечника с развитием патологических состояний [11]. Эти иммунные проявления также вписываются в «гигиеническую гипотезу», объясняющую рост распространенности аутоиммунной патологии в целом. Суть ее сводится к тому, что в современном обществе происходит уменьшение контакта с микробными антигенами за счет улучшения санитарного состояния окружающей среды, широкого использования антибактериальных препаратов [12].
Важно рассмотреть влияние кишечной микрофлоры на нейропротективные механизмы: Lactobacillus в процессе метаболизма продуцируют 3-(3’-гидроксифенил)- пропионовую кислоту и 3-гидроксибензойную кислоту. Ряд работ демонстрируют их способность тормозить сборку β-амилоида из белка-предшественника [13]. Продемонстрирован схожий принцип действия уролитинов, которые также являются метаболитами бактерий рода Lactobacillus. Авторы высказали предположение, что сохранение функций Lactobacillus может играть одну из ключевых ролей в профилактике развития БА [13].
Также некоторые из представителей кишечной микрофлоры являются продуцентами гамма-аминомасляной кислоты (ГАМК), выполняющей среди прочего нейропротективную функцию: ГАМК способна подавлять иммунные воспалительные реакции [14], а также активно участвовать в пролиферации нейронов-предшественников через нейротрофический фактор и в формировании синапсов [8, 14]. Авторы также утверждают, что кишечная микробиота участвует в синтезе серотонина, который играет решающую роль в процессах обучения, формировании памяти и высших когнитивных функций, которые страдают при БА. Авторы, обобщая данные, приходят к заключению, что низкое содержание кишечных Lactobacillus и Bifidobacterium снижает количество ГАМК и серотонина в кишечнике и ЦНС, что может опосредовать запуск каскада системной воспалительной реакции и нарушение высших когнитивных функций [14].
В другом исследовании выявлена корреляционная зависимость между повышением уровня провоспалительных цитокинов C-X-C участка хемокина лиганда 2, интерлейкина 1β (формируют inflamm-aging) и повышением провоспалительных медиаторов Escherichia/Shigella с одновременным снижением противовоспалительных медиаторов Eubacterium rectale [15]. Подобное повышение цитокинов выявлено и в ином независимом исследовании [16] и связано с дисбиотическими процессами в кишечнике на фоне приема антибиотиков широкого спектра действия (АШСД). Обе группы исследователей сходятся во мнении, что нарушения функций микробиоты причастны к патогенезу БА и что их влияние на развитие нейродегенеративных заболеваний требует дальнейшего изучения [15, 16].
Влияние антибиотикотерапии на состав кишечной микробиоты и функционирование ЦНС
Качественные и количественные нарушения в микробиоте кишечника могут быть обусловлены не только пожилым возрастом, особенностями питания и образа жизни, но и индуцированы искусственно нерациональным применением антибактериальных препаратов. Множество исследований подтверждают влияние химиопрепаратов на состав микрофлоры: в контролируемом исследовании экспериментальному животному перорально каждые 12 ч вводили ванкомицин, метронидазол и ампициллин, затем сравнивали содержание в кале пробиотических микроорганизмов с контрольным образцом: после приема данных препаратов исследователи отметили замещение большей части микробиотической популяции Bacteroides на протеобактерии и бактерии рода Pseudomonas [17]. Результатом данных исследований стал вывод о значительном влиянии АШСД на кишечную микрофлору [16, 17].
Ряд исследователей экспериментально на животных воссоздали модель рутинной антибиотикотерапии [16]: препараты (меропенем, цефоперазон/сульбактам) давались перорально в течение 4 дней, по прошествии которых было проведено бактериологическое исследование кала в сравнении с контрольным образцом. В экспериментальном образце наблюдалось значительное снижение разнообразия флоры со снижением количества пробиотических микроорганизмов (Lactobacillus). Также в данном исследовании было отмечено параллельное повышение сывороточных воспалительных цитокинов, включая повышение концентрации BACE1 — фермента, играющего ключевую роль в образовании β-амилоида. Данное повышение сохранялось и после прекращения введения антибиотиков, что указывает на развитие вялотекущего хронического системного воспаления.
Важную роль в нарушении нейропротективных механизмов при дисбиотических процессах играет тип антибиотика. Ванкомицин, неомицин и бацитрацин не абсорбируются из ЖКТ в системный кровоток, действуя только в пределах просвета кишки, а метронидазол и миноциклин всасываются и проникают через гематоэнцефалический барьер, непосредственно влияя на ЦНС (например, миноциклин способен ингибировать противовоспалительную функцию микроглии). Это позволяет оценить влияние АШСД на ЦНС объективнее: при приеме неабсорбируемых антибиотиков можно доподлинно изучить влияние изменения микробиоты на ЦНС, в то время как при приеме абсорбируемых антибиотиков необходимо также учитывать, кроме ассоциированных с микрофлорой эффектов, и непосредственное влияние антибиотика на ЦНС — такие данные, по мнению многих авторов, следует интерпретировать с осторожностью [18, 19].
Заключение
Влияние нарушений микробиоты кишечника на развитие БА по иммуноопосредованному механизму является перспективной и актуальной темой современности и заслуживает дальнейшего изучения. Уже сейчас есть убедительные доказательства того, что нарушения микробиоценотических связей между представителями микрофлоры кишечника играют важную роль в запуске каскада иммуновоспалительных системных реакций, которые по современным представлениям составляют основу патогенеза БА. Наиболее изучено влияние Lactobacillus и Bifidobacterium, являющихся продуцентами факторов защиты ЦНС, так что в современных реалиях при наличии широкого выбора антибиотиков назначать их следует только по адекватным показаниям, чтобы избежать дисбиотических нарушений.